Serviços Personalizados
Journal
Artigo
Compartilhar
Revista Brasileira de Educação Médica
versão impressa ISSN 0100-5502versão On-line ISSN 1981-5271
Rev. Bras. Educ. Med. vol.44 no.1 Rio de Janeiro 2020 Epub 11-Mar-2020
https://doi.org/10.1590/1981-5271v44.1-20190224.ing
REVISÃO
Teleconsulta: uma Revisão Integrativa da Interação Médico-Paciente Mediada pela Tecnologia
IUniversidade Federal de Santa Catarina, Florianópolis, Santa Catarina, Brasil.
A teleconsulta médica pode utilizar diferentes tecnologias para mediar a comunicação entre médico e paciente localizados em espaços geográficos diferentes. A implementação dessa ferramenta tem sido incentivada em diversos países, sob a alegação de seu potencial em superar distâncias, oferecendo cuidados em saúde em menor tempo, com redução de custos e da carga de trabalho. A escassez de evidências sobre essas alegações, além do esclarecimento sobre as situações nas quais a teleconsulta pode ser adequada, segura e eficaz, tem gerado debates, intensificados após a publicação da Resolução nº 2.227/2018 pelo Conselho Federal de Medicina (CFM), que permitiu a teleconsulta médica, com premissas e recomendações. Este artigo visa analisar as experiências internacionais da teleconsulta médica, incluindo os meios de comunicação e tecnologias empregados, sua utilização, benefícios e limitações, evidenciando e relacionando os pontos polêmicos da resolução publicada pelo CFM. Foi realizada uma revisão integrativa da literatura para identificar essas experiências em quatro bases de dados, de janeiro de 2013 a fevereiro de 2019. Das 1.912 referências encontradas, foram analisadas 42, após a aplicação dos critérios de exclusão e inclusão. A coleta e a análise de dados indicaram que sistemas de telefonia, e-mail, consulta eletrônica, vídeo ou uma combinação deles têm sido utilizados em diversos países para mediar a relação médico-paciente. Sua aplicação vai do diagnóstico ao tratamento, ao monitoramento, ao manejo e à prescrição tanto de condições agudas quanto crônicas. Os principais benefícios incluem menor demanda por consultas presenciais, com possibilidade de gerenciamento da carga de trabalho dos médicos, permitindo uma reorganização dos sistemas. Além disso, a teleconsulta permite superar barreiras de distância, de maneira flexível e conveniente para os pacientes, com a possibilidade de contribuir para a continuidade do cuidado, autonomia do paciente e economia de recursos, nesse último caso, quando se evita o absenteísmo laboral para atendimento médico presencial. Algumas limitações da teleconsulta incluem a incapacidade de realizar o exame físico, e por essa razão ela não é recomendada para a primeira consulta. As dificuldades técnicas e de comunicação para cada meio de comunicação e sua inadequação para determinados grupos de pacientes são outras barreiras importantes. A segurança, tanto dos dados quando da acurácia do diagnóstico e da precisão clínica, a aceitação dos pacientes e profissionais e a necessidade de mudanças organizacionais também são consideradas limitações da teleconsulta. O sucesso da teleconsulta depende da integração de diferentes organizações e profissionais, que deverão, por meio de planejamento cuidadoso, maximizar seu potencial e melhorar o desenho do serviço, englobando questões clínicas, técnicas, organizacionais e do contexto. Portanto, é importante pesquisar em quais situações e agravos a teleconsulta pode ser benéfica, segura e eficaz para o cuidado ao paciente, assim como o meio de comunicação mais apropriado para cada uma delas.
Palavras-chave: Teleconsulta; Telemedicina; Consulta Remota; Assistência ao paciente
Medical teleconsultation can apply different technologies to mediate the communication between doctors and patients located in different geographic spaces. Its implementation has been encouraged in several countries, under the assumption of its potential to overcome distances, offering health care in a shorter time, reducing costs and workload. The scarcity of evidence about these allegations, in addition to the need of clarifying the situations in which teleconsultation can be adequate, safe and effective, have generated debates, intensified after the publication of Resolution N. 2.227/2018 by the Federal Council of Medicine, which allowed medical teleconsultation, containing principles and recommendations. This article aims to analyze the international experience of medical teleconsultation, including the media and technologies employed, their use, benefits and limitations, highlighting and associating the controversial points of the resolution recently published by the Federal Council of Medicine. An integrative review of the literature was carried out to identify these experiences from January 2013 to February 2019. Of the 1912 identified references, 42 were analyzed after applying the exclusion and inclusion criteria. Data collection and analysis indicated that telephone, e-mail, e-consulting systems, video or a combination of those have been used in several countries to mediate the doctor-patient relationship. Its use goes ranges from diagnosis to treatment, monitoring, management and prescription, both in acute and chronic conditions. The main benefits include less demand for face-to-face consultations, with the possibility of doctors’ workload management, allowing systems’ reorganization. Moreover, the teleconsultation allows overcoming distance barriers, in a flexible and convenient way for patients, possibly contributing to continuity of care, patient autonomy and resource savings, in the latter case, when it avoids work absenteeism due to face-to-face consultation. Some limitations of the teleconsultation include the inability to perform the physical examination, so it is not recommended for the first consultation. Technical and communication difficulties for each media, as well as its inadequacy for some groups of patients, are other important barriers. Data security regarding diagnosis and clinical precision, patients’ and professionals’ acceptance and the need for organizational adjustments are also considered limitations of the teleconsultation. The success of the teleconsultation depends on the integration of different organizations and professionals, aiming to maximize its potential and improve service design, encompassing clinical, technical, organizational and context issues. Therefore, it is important to investigate in which contexts, situations and conditions the teleconsultation can be beneficial, safe and effective for patient care, as well as the most appropriate means of communication.
Keywords: Teleconsultation; Telemedicine; Remote Consultation; Patient Care
INTRODUÇÃO
A telemedicina apresenta-se como uma alternativa estratégica à descentralização e à melhoria do acesso ao atendimento médico, permitindo reduzir custos e tempo de deslocamento dos pacientes1. Surgiu nos anos 1950, mas teve avanços significativos a partir da década de 1990, com o surgimento da internet e o papel cada vez maior da tecnologia no nosso cotidiano2.
A telessaúde tem mesma origem e finalidade, mas abrange outras áreas de saúde além da medicina. Seu desenvolvimento no Brasil foi marcado por iniciativas isoladas nas décadas de 1980 e 1990, contudo esforços concretos do Ministério da Saúde ocorreram a partir de 2005. A Portaria nº 35 GM/MS, de 2007, instituiu o Programa Nacional de Telessaúde para apoio à Atenção Primária à Saúde, por meio da oferta de ações de teleducação, segunda opinião formativa e telediagnóstico3. A teleconsulta médica não estava prevista na oferta de serviços, uma vez que não era regulamentada no Brasil.
Segundo dados de 2017, a teleconsulta médica está autorizada, com algumas restrições, em todos os estados norte-americanos. Na Europa, 24 dos 28 países-membros possuem legislação específica sobre o assunto, e apenas três proíbem sua utilização. Canadá, Austrália, Japão e México já implantaram um sistema de teleconsulta médica. No Brasil, as teleconsultas são permitidas para algumas áreas da saúde, como fonoaudiologia, psicologia e enfermagem, em condições específicas ou com algumas restrições4.
A primeira restrição expressa à teleconsulta médica no Brasil está na quarta versão do Código de Ética Médica5, de 1965, que veda ao médico “dar consultas, diagnósticos ou receitas pelos jornais, rádio, televisão ou correspondência [...]”. Em sua sexta versão, essa restrição ficou mais clara vedando o médico de “prescrever tratamento ou outros procedimentos sem exame direto do paciente, salvo em casos de urgência ou emergência e impossibilidade comprovada de realizá-lo, devendo, nesse caso, fazê-lo imediatamente após cessar o impedimento” (artigo 37)6.
Entretanto, permanece a necessidade de comunicação entre médico e paciente, seja para apresentar resultados de exames, tirar dúvidas ou em casos de urgência. O que antes era feito por carta ou ligação telefônica, passou a acontecer por e-mail e aplicativos de envio de mensagem instantânea. Esse fato levou o Conselho Federal de Medicina (CFM) a emitir em 2017 um parecer aprovando o uso do WhatsApp e plataformas semelhantes para envio de dados ou consultas entre médicos e seus pacientes, desde que mantido o caráter privativo e confidencial7.
Além disso, as práticas regulares de inciativas de telessaúde, como telediagnóstico, teleconsultoria e teleducação - em ambientes preservados, com segurança digital e acesso restrito -, vêm ganhado confiança de profissionais de saúde e pacientes. Somam-se a isso o desenvolvimento tecnológico crescente, especialmente em hospitais privados de grande porte, a ampliação de pesquisas e as experiências internacionais exitosas em teleconsulta médica.
O novo Código de Ética Médica, publicado em 2018, adiciona ao texto do artigo 37 dos códigos anteriores que é vedado ao médico consultar, diagnosticar ou prescrever por qualquer meio de comunicação de massa8. Uma regulamentação para o atendimento médico a distância citada no primeiro parágrafo desse artigo foi publicada em 13 de dezembro de 2018. Além de definir a teleconsulta como a “consulta médica remota, mediada por tecnologias, com médico e paciente localizados em diferentes espaços geográficos”9, a Resolução CFM nº 2.227/2018 definiu outras modalidades de telemedicina e detalhou algumas premissas, recomendações e condições em que estas devem ocorrer. A publicação gerou polêmica, e essa resolução foi revogada antes de entrar em vigor, sujeita a ajustes e novas pactuações.
Portanto, para esclarecimento e informação, torna-se providencial uma análise detalhada da teleconsulta médica por meio de uma revisão de literatura de experiências internacionais, considerando os diversos meios de comunicação e tecnologias empregadas, sua utilização, benefícios e limitações. Adicionalmente, é importante identificar o que essas publicações evidenciam sobre pontos polêmicos da Resolução nº 2.227/2018 no que se refere aos meios de comunicação utilizados, às indicações da teleconsulta, à segurança dos dados e à relação médico-paciente.
MÉTODO
Este estudo propôs-se a coletar e compilar sistematicamente os resultados de diversas publicações sobre teleconsulta médica que utilizaram diferentes metodologias, inclusive as não experimentais10. A questão norteadora foi:
Quais são as experiências mundiais de teleconsulta médica, considerando sua utilização, seus benefícios e suas limitações para o atendimento ao paciente?
Estratégia de busca nas bases de dados
Para a busca de publicações, quatro bases de dados foram selecionadas: Literatura Latino-Americana e do Caribe em Ciências da Saúde (Lilacs), Scientific Electronic Library Online (SciELO), Scopus e Publisher Medline (PubMed). Uma chave de busca foi projetada para cada base, combinando o operador booliano “AND” com os Medical Subject Headings (MeSH terms) “Telemedicine” e “Remote Consultation” (Tabela 1). Títulos, resumos e palavras-chave foram rastreados. A escolha de uma estratégia de busca tão ampla deu-se pela inconsistência nos termos adotados sobre o assunto teleconsulta, encontrados em pesquisas prévias.
Tabela 1 Chaves de busca e resultados em cada base de dados, de janeiro de 2013 até fevereiro de 2019
| BASE DE DADOS | CHAVES DE BUSCA | TOTAL |
|---|---|---|
| Lilacs | (tw: (“Consulta Remota” OR teleconsulta OR teleconsultas OR “remote consultation” OR “remote consultations” OR “teleconsultation” OR “teleconsultations”)) AND (tw: (“telemedicina” OR “telemedicine” OR “telehealth” OR “eHealth”)) AND (instance: “regional”) AND (db: (“LILACS”)) | 59 |
| SciELO | (“Consulta Remota” OR teleconsulta OR teleconsultas OR “remote consultation” OR “remote consultations” OR teleconsultation OR teleconsultations) AND (telemedicina OR telemedicine OR telehealth OR eHealth) | 21 |
| PubMed | ((“remote consultation”[MeSH Terms] OR “remote consultation” OR “remote consultations”)) AND ((“telemedicine”[MeSH Terms] OR “telemedicine” OR “telehealth” OR “eHealth”)) | 1.206 |
| Scopus | (“remote consultation” OR “remote consultations”) AND (“telemedicine” OR “telehealth” OR “eHealth”) | 626 |
| TOTAL | 1.912 |
Fonte: Elaborada pelas autoras (2019).
Seleção dos estudos
Os critérios de inclusão foram estabelecidos com base na pergunta de pesquisa, e, para análise, mantiveram-se as publicações, em inglês, português ou espanhol, que abordavam a utilização, os benefícios e ou as limitações da teleconsulta médica para atendimento ao paciente. Dada a natureza emergente e escassez de pesquisas sobre do assunto, optou-se por incluir artigos originais e de opinião, revisões de literatura, editoriais, cartas e relatos de experiências publicados em periódicos científicos. Também foram incluídos artigos que abordavam a utilização da teleconsulta para assistência a condições específicas.
Os estudos que não abordavam a questão norteadora foram excluídos, incluindo aqueles que tratavam de áreas específicas do telediagnóstico, como teledermatologia, telepatologia e teleoftalmologia, assim como o acompanhamento contínuo por ações de telemonitoramento envolvendo sensores de coleta e ações de teleducação. Além disso, excluíram-se os estudos que abordavam o sistema de referenciamento eletrônico, dispositivos de realidade virtual, suporte para emergências ou casos em que a interação se dava com outro profissional de saúde, que não o médico.
Análise dos dados
Um instrumento contendo as informações necessárias para responder à questão de pesquisa foi adaptado de Ursi e Gavão (2006)11 para orientar a coleta de dados, possibilitando a organização do conteúdo e o agrupamento em categorias, para posterior apresentação da análise descritiva.
As categorias coletadas e analisadas com relação à publicação foram: autor, ano, título, periódico, país e língua da publicação, período e abordagem do estudo, pergunta de pesquisa, objetivo, método de coleta e análise de dados, tamanho da amostra e/ou participantes da pesquisa, principais resultados, conclusões e pontos fracos e fortes da publicação.
Sobre a teleconsulta, as categorias coletadas e analisadas, quando presentes, foram: momento da interação (síncrona ou assíncrona), caráter (aditivo, substitutivo ou alternativo), meio de comunicação ou tecnologia adotada, terminologia empregada, especialidade médica, finalidade da teleconsulta, natureza do serviço (público ou privado), restrições de uso, forma de pagamento e principais benefícios e limitações.
RESULTADOS
A busca em bases de dados abrangendo periódicos de janeiro de 2013 a fevereiro de 2019 resultou em 1.912 referências. Foram excluídas 754 duplicadas, 662 por rastreio de título, 331 por rastreio de título e resumo e 31 por indisponibilidade ou idioma diferente dos selecionados. O número de publicações lidas na íntegra foi de 134, das quais se excluíram 102 de acordo com os critérios já descritos. Posteriormente, incluíram-se manualmente dez publicações com base nas listas de referência, e, no total, 42 publicações foram analisadas (Figura 1). Utilizou-se o EndNoteTM Basic para gerenciar as referências.
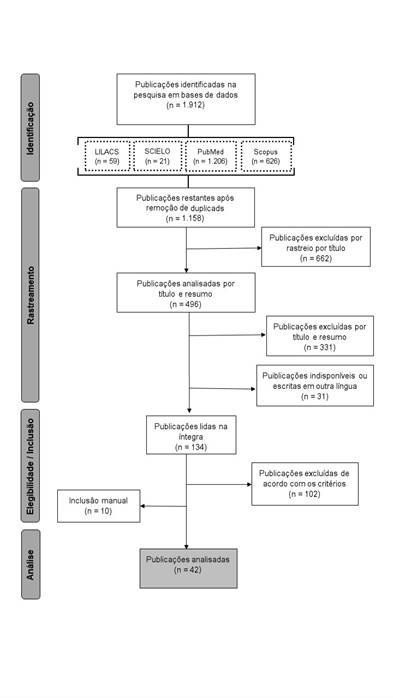
Fonte: Elaborada pelas autoras (2019).
Figura 1 Fluxograma de revisão integrativa sobre as experiências de teleconsulta médica, sua utilização, seus benefícios e suas limitações
Características das publicações analisadas
O Quadro 1 apresenta uma análise geral das 42 publicações selecionadas. A maior concentração (15) ocorreu nos últimos dois anos, e o país com o maior número de publicações foi a Inglaterra (15), seguida dos Estados Unidos (dez). O Brasil teve uma publicação no período analisado. Em relação aos periódicos, o British Journal of General Practice e o British Medical Journal (BMJ) tiveram o maior número de publicações.
Quadro 1 Resumo dos principais resultados da revisão integrativa sobre as experiências de teleconsulta médica, realizada em fevereiro de 2019
| AUTORES / ANO | PAÍS | PERIÓDICO | DESENHO DO ESTUDO | CANAL DE COMUNICAÇÃO | NATUREZA DO SERVIÇO | TERMINOLOGIA ADOTADA |
|---|---|---|---|---|---|---|
| Agnihotri e Koralnik (2015)13 | Estados Unidos | Annals of Neurology | Ensaio | Telefone, e-mail e vídeo | Privado | Cyberconsultas |
| Albert, Agimi e Martich (2015)14 | Estados Unidos | The American Journal of Managed Care (AJMC) | Estudo quantitativo | Sistema de consulta eletrônica | Privado | eConsulta |
| Atherton, Brant, Ziebland, Bikker, Campbell, Gibson et al. (2018)15 | Inglaterra | British Journal of General Practice | Estudo qualitativo | Telefone, e-mail, vídeo e sistema de consulta eletrônica | Público | Alternativas à consulta presencial |
| Atherton, Pappas, Heneghan e Murray (2013)16 | Inglaterra | British Journal of General Practice | Estudo qualitativo | Público | Consulta por e-mail | |
| Atherton e Ziebland (2016)17 | Inglaterra | Digital Health | Ensaio | Telefone, e-mail e vídeo | Público | Alternativas à consulta presencial |
| Ballesteros, Granja, Carrasco, Benito, Álvarez, Ramnón et al. (2018)18 | Espanha | Medicina de Familia. SEMERGEN | Estudo quantitativo | Telefone e e-mail | Público | Consulta não presencial |
| Banks, Farr, Salisbury, Bernard, Northstone, Edwards et al. (2018)12 | Inglaterra | British Journal of General Practice | Estudo qualitativo | Sistema de consulta eletrônica | Público | Consulta remota / sistema de consulta eletrônica |
| Bertelsen e Stub Petersen (2015)19 | Dinamarca | Medinfo | Estudo quantitativo | Telefone e e-mail | Público | TIC para cuidados em saúde |
| Bishop, Press, Mendelsohn e Casalino (2013)20 | Estados Unidos | Health and Information Technology | Estudo qualitativo | Público / privado | Programa de consulta eletrônica | |
| Brant, Atherton, Ziebland, McKinstry, Campbell e Salisbury (2016)21 | Inglaterra | British Journal of General Practice | Métodos mistos | Telefone, e-mail e vídeo | Público | Alternativas à consulta presencial |
| Cowie, Calveley, Bowers e Bowers (2018)22 | Escócia | International Journal of Environmental Research and Public Health | Métodos mistos | Sistema de consulta eletrônica | Público | eConsulta/sistema de consulta eletrônica |
| Drago, Winding e Antypa (2016)23 | Dinamarca | European Psychiatry | Metanálise | Vídeo | Público/privado | Videoconferência |
| Edwards, Marques, Hollingworth, Horwood, Farr, Bernandr et al. (2017)24 | Inglaterra | BMJ Open | Estudo quantitativo | Sistema de consulta eletrônica | Público | Consulta remota/sistema de consulta eletrônica |
| Fatehi, Armfield, Dimitrijevic e Gray (2014)25 | Austrália | Journal of Telemedicine and Telecare | Revisão de literatura | Vídeo | Público/privado | Videoconferência |
| Ferreira (2018)26 | Portugal | Medicina Interna | Artigo de opinião | Vídeo | NM* | Teleconsulta |
| Flodgren, Rachas, Farmer, Inzitari e Shepperd (2015)27 | Inglaterra | Cochrane Database of Systematic Reviews | Revisão sistemática | E-mail, vídeo e sistema de consulta eletrônica | Público/privado | Telemedicina interativa |
| Frade e Rodrigues (2013)28 | Portugal | Medinfo | Revisão de literatura | Vídeo | NM* | Teleconsulta |
| Greenhalgh, Shaw, Wherton, Vijayaraghavan, Morris, Bhattacharya et al. (2018)29 | Inglaterra | Journal of Medical Internet Research | Métodos mistos | Vídeo | Público | Consulta por vídeo |
| Hickey, Gomez, Meller, Schneider, Cheney, Nejad et al. (2017)30 | Estados Unidos | Burns | Estudo quantitativo | Vídeo | Privado | Visita interativa de telessaúde em casa |
| Hoek, Schers, Bronkhorst, Vissers e Hasselaar (2017)31 | Holanda | BMC Medicine | Estudo quantitativo | Vídeo | Público/privado | Teleconsulta |
| Iacobucci G. (2017)32 | Inglaterra | BMJ | Artigo de opinião | Vídeo | Público | Consulta on-line |
| Jury e Kornberg (2016)33 | Austrália | Journal of Telemedicine and Telecare | Estudo quantitativo | Vídeo | NM* | Videoconferência por telessaúde na web |
| Kew e Cates (2016)34 | Inglaterra | Cochrane Database Syst Rev. | Revisão sistemática | Telefone e vídeo | Público/privado | Check-up remoto |
| Ladino, Wiley, Schulman, Sabucedo, Garcia, Cardona et al. (2016)35 | Estados Unidos | Telemedicine and e-Health | Estudo quantitativo | Vídeo | Público | Videoconferência |
| LeRouge, Garfield e Hevner (2015)36 | Estados Unidos | Patient Preference and Adherence | Métodos mistos | Vídeo | Público | Videoconferência médica |
| Lipana, Bindal, Nettiksimmons e Shaikh (2013)37 | Estados Unidos | Telemedicine and e-Health | Estudo quantitativo | Vídeo | Privado | Cuidado em telemedicina |
| Liston (2013)38 | Inglaterra | British Journal of General Practice | Artigo de opinião | Telefone | Público | Abordagem inicial por telefone |
| Liu, Saxon, McNair, Sanagorski e Rasouli (2016)39 | Estados Unidos | Journal of Diabetes Science and Technology | Estudo quantitativo | Vídeo | Público | Consulta em telessaúde |
| McCartney (2017)40 | Inglaterra | BMJ | Artigo de opinião | Vídeo | Público | Consulta virtual |
| McGrail, Ahuja e Leaver (2017)41 | Canadá | Journal of Medical Internet Research | Métodos mistos | Vídeo | Público | Visitas virtuais |
| McLean, Sheikh, Cresswell, Nurmatov, Mukherjee, Hemmi et al. (2013)42 | Escócia | Plos One | Metanálise | Telefone, e-mail e vídeo | Público/privado | Cuidados em telessaúde |
| Moth, Huibers, Christensen e Vedsted (2014)43 | Dinamarca | BMC Family Practice | Estudo quantitativo | Telefone | Público | Consulta por telefone |
| Newbould, Abel, Ball, Corbett, Elliott, Exley et al. (2017)44 | Inglaterra | BMJ | Estudo quantitativo | Telefone | Público | Abordagem inicial por telefone |
| Ohta, Ohira, Uehara, Keira, Noda, Hirukawa et al. (2017)45 | Japão | Telemedicine and e-Health | Estudo quantitativo | Vídeo | NM* | Visitas sincronizadas por vídeo |
| Plener, Hayward e Saibil (2014)46 | Canadá | Canadian Journal of Gastroenterology and Hepatology | Revisão de literatura | Público | Comunicação por e-mail | |
| Poulsen, Millen, Lakshman, Buttner e Roberts (2015)47 | Austrália | International Journal of Rheumatic Diseases | Estudo quantitativo | Vídeo | NM* | Videoconsulta/ videoconferência |
| Rosenzweig e Baum (2013)48 | Estados Unidos | Journal of Medical Practice Management | Ensaio | Vídeo, e-mail e mensagem | Privado | Consultas virtuais |
| Sabesan, Allen, Loh, Caldwell, Mozer, Komesarof et al. (2013)49 | Austrália | Internal Medicine Journal | Relato de experiência | Vídeo | Público | Videoconferência |
| Schmitz, Gonçalves, Umpierre, Siqueira, D’Ávila, Bastos et al. (2017)4 | Brasil | Revista Brasileira de Medicina da Família e Comunidade | Revisão de literatura | Telefone, e-mail e vídeo | Público/privado | Teleconsulta |
| Torjesen I. (2016)50 | Inglaterra | BMJ | Artigo de opinião | Vídeo | Público | Consulta remota |
| Welch, Harvey, O’Connell e McElligott (2017)51 | Estados Unidos | BMC Health Services Research | Estudo quantitativo | Vídeo | Público/privado | Serviços de telemedicina de abordagem direta ao consumidor |
| Young (2016)52 | Inglaterra | British Journal of General Practice | Editorial | E-mail, vídeo e sistema de consulta eletrônica | Público | Consulta por vídeo |
*NM = não mencionado. Fonte: Elaborado pelas autoras (2019).
Foram analisados diferentes meios de comunicação, sendo vídeo o canal mais presente (20). O telefone (três) apareceu não apenas como um mecanismo de triagem, mas também para orientações básicas ou resolução de questões administrativas, e essas duas últimas também foram realizadas por e-mail (quatro). O sistema de consulta eletrônica (quatro), também encontrado como uma alternativa à teleconsulta, consiste em uma plataforma on-line com verificador de sintomas, localizador de assistência farmacêutica e possibilidade de acesso a serviços administrativos, como apresentação de resultados de exames e solicitação de receita para medicamentos de uso contínuo12. Adicionalmente, foram encontradas publicações que analisaram uma combinação de meios de comunicação, sendo a junção de telefone, e-mail e vídeo a mais frequente (cinco).
As terminologias adotadas para a teleconsulta foram variadas, inclusive diferentes para um mesmo meio de comunicação. Sendo o vídeo a estratégia mais utilizada, ele apresentou o maior número de nomenclaturas.
Análise descritiva
A teleconsulta médica pode ter caráter aditivo (quando a realização acrescenta momentos de interação entre médico e paciente, além das consultas presenciais), alternativo (quanto substitui a consulta presencial) ou parcialmente substitutivo (quando algumas consultas presenciais são substituídas por teleconsultas ao longo do tratamento ou acompanhamento)27.
Com base nessa classificação, os artigos relataram que o telefone pode ser utilizado em caráter aditivo, alternativo ou parcialmente substitutivo38,43-44. Já o e-mail tem sido utilizado em caráter aditivo16 ou parcialmente substitutivo16,20, especialmente para agendamento de consultas, renovação de receitas, resolução de dúvidas e resultados de exames19.
O sistema de consulta eletrônica tem sido utilizado para serviços administrativos, manejo de condições específicas, resolução de dúvidas e recomendações médicas12,22,24. Já o vídeo tem sido empregado para intermédio da relação médico-paciente em caráter aditivo, alternativo ou parcialmente substitutivo para cuidados agudos, subagudos e crônicos. Entretanto, sua utilização tem majoritariamente (91%) uma combinação de propósitos: manejo, diagnóstico, aconselhamento e monitoramento25. Os estudos apontam que seu principal uso tem sido o manejo de doenças crônicas25-26.
A combinação dos meios citados tem sido adotada em caráter aditivo e parcialmente substitutivo19, especialmente para retorno de pacientes21,48. Entre suas principais utilizações, estão questões administrativas, resolução de dúvidas sobre medicações e resultados de exames, assim como solução da maior parte do seguimento de problemas agudos e crônicos18.
Um resumo de cada meio de comunicação empregado foi agrupado no Quadro 2, considerando seus benefícios e suas limitações.
Quadro 2 Resumo dos meios de comunicação utilizados em teleconsultas médicas e seus benefícios e suas limitações
| Telefone | BENEFÍCIOS | • Dos pacientes ingleses, 90% preferem esse método à forma tradicional de acesso38. • Resolutivo em 50% das solicitações de consultas na Inglaterra44 e 59% na Dinamarca43, reduzindo o número de consultas presenciais44. |
| LIMITAÇÕES | • Linhas telefônicas constantemente ocupadas44. • Dificuldades de comunicação por telefone: casos em que o problema é difícil de explicar ou necessita ser examinado presencialmente44. • Aumento da carga de trabalho dos médicos44. | |
| BENEFÍCIOS | • Acesso conveniente aos cuidados, poupando tempo dos pacientes20. • Flexibilidade e melhora na comunicação, especialmente para pacientes ansiosos ou com dificuldade de contato visual16,19. • Pode ajudar a manter e até melhorar a relação médico-paciente16, aumentando a satisfação dos pacientes18 com potencial elevação de sua autonomia19. | |
| LIMITAÇÕES | • Uso está diretamente relacionado ao nível de escolaridade dos pacientes19. • Resistência dos pacientes a mudanças20. • Preocupações com o aumento de riscos clínicos e da carga de trabalho16,20 e com questões referentes à privacidade e confidencialidade21. • Desafios estruturais21 e adequações necessárias para remuneração desse serviço20. • Característica assíncrona não se adéqua às condições agudas16. | |
| Sistema de consulta eletrônica | BENEFÍCIOS | • Possibilidade de acessar o sistema a qualquer momento12,22. • Evita a necessidade de utilizar o sistema telefônico, que está sempre ocupado12,22. • Oportunidade de expor questões desconfortáveis presencialmente12,22. |
| LIMITAÇÕÕES | • Baixíssimo uso12,22,24. • A falta de interação em tempo real gera um alto número de consultas presenciais12,24. • Alternativa para contornar o sistema de marcação de consultas pelo telefone12. • Pode estar associado ao aumento de custos e carga de trabalho na atenção primária12. | |
| Vídeo | BENEFÍCIOS | • O diagnóstico pode ser tão preciso quanto o presencial45. • Forma de superar distâncias e prestar atendimento sem deslocamento do paciente21,26,28,49. • Recurso que atende às solicitações dos pacientes para encontros adicionais e fortalece o autocuidado supervisionado29, com acompanhamento efetivo da aderência à terapia medicamentosa e mudança de hábitos, minimizando os riscos da interrupção do tratamento26. • Pode promover a reorganização dos sistemas de saúde para uma abordagem centrada no paciente, com possibilidade de melhora na prestação de cuidados primários31. • Economia de recursos26,28,49: 70% dos pacientes que visitam clínicas não precisam de consulta48,50, e a ausência do trabalho custou à economia britânica sete bilhões de dólares em 201550. • Útil para alguns pacientes26,32, e a escolha desse recurso depende da experiência do médico, das circunstâncias e da preferência do paciente, da capacidade do serviço e da complexidade do caso49. • Adapta-se às limitações atuais de tempo para os cuidados em saúde41. |
| LIMITAÇÕES | • Incapacidade de realizar o exame físico do paciente25,26,28. • Pacientes estão menos dispostos a usar com um médico desconhecido51, e a distância pode causar um impacto negativo na relação médico-paciente15. • Elegibilidade do paciente29,50 e diminuição do acesso para pacientes vulneráveis, especialmente idosos15,41 ou aqueles com dificuldades em usar os recursos tecnológicos15,21,29,32. • Resistência dos profissionais29 e dos pacientes15,29 ou, ainda, dificuldade na sua utilização28-29. • Desafios técnicos podem prejudicar o trabalho dos médicos29,33. • Preocupações com a segurança dos dados26,45,50 e com a precisão da conduta clínica26,45,50. • Evidências de economia de recursos não são robustas para justificar sua implementação42. • Aumento da carga de trabalho32, mudanças estruturais15 e dificuldades organizacionais para estabelecer novas rotinas e superar questões regulatórias ou políticas29. | |
| Multimeios | BENEFÍCIOS | • Melhora a continuidade do cuidado do paciente18,49, quando o recurso é utilizado em caráter aditivo ou parcialmente substitutivo, ajudando na confirmação de diagnósticos ou identificando a necessidade de outra consulta presencial21, de modo a possibilitar o gerenciamento da carga de trabalho18,21. • Pode melhorar a prestação de cuidados primários e levar à utilização mais eficiente do tempo dos profissionais21, aumentando o tempo de atenção ao paciente18. • Vantagem para pacientes com dificuldades de locomoção ou de comunicação21. |
| LIMITAÇÕES | • Por melhorar o acesso, aumenta a carga de trabalho dos médicos e das unidades de saúde21. • Aumento do risco clínico e preocupações com a privacidade e confidencialidade21. • Desafios tecnológicos: velocidade e estabilidade da conexão, software21. • Elegibilidade do paciente: desvantagem para determinados grupos, como idosos21. |
Fonte: Elaborado pelas autoras (2019).
DISCUSSÃO
A tecnologia vem transformando as relações cotidianas. Em alguns países, formas alternativas de comunicação entre pacientes e médicos são uma realidade ou uma reivindicação por conta da crescente demanda por cuidados em saúde, apesar do ceticismo dos profissionais de saúde e de seus conselhos21. Embora existam muitas preocupações sobre a adoção da teleconsulta médica, o cenário mundial demonstra investimentos e crescente representatividade nas pesquisas sobre sua utilização e apropriação para o aprimoramento do cuidado, assim como a análise de suas limitações e seus benefícios.
No sistema de saúde britânico, o National Health Service (NHS), esse debate recente é justificado pela crescente demanda de cuidados primários para superar distâncias, responder às expectativas de pacientes em pouco tempo, melhorar a eficiência e gerenciar uma demanda não assistida15. A política do departamento de saúde britânico lançada em 2012 é de que todos os pacientes possam comunicar-se eletronicamente com sua equipe de saúde até 202521.
No entanto, alguns médicos ressaltam a importância em resistir à pressão até que sejam produzidas evidências consistentes de que a teleconsulta pode poupar recursos e ser benéfica. Sua implantação deve visar à qualidade do cuidado de forma não prejudicial, de modo a favorecer a autonomia dos pacientes, com segurança no envio e armazenamento dos dados32. Existe um número elevado de estudos de viabilidade em curto prazo e com amostras reduzidas, o que implica conclusões limitadas. Adicionalmente, a falta de consenso sobre a terminologia é um fator crítico para o desenvolvimento das pesquisas42.
De maneira geral, as limitações encontradas podem ser colocadas em dois grandes grupos:
Nos Estados Unidos20,48, no Japão45 e na Austrália33 as questões levantadas estão sob a lógica do mercado, incluindo produtividade e faturamento, ou se relacionam a questões técnico-administrativas, no esforço de integrar as teleconsultas na rotina dos negócios, com raras exceções51.
No Reino Unido15-17,21,29,32,40, na Dinamarca19,43e no Canadá41, as inquietações principais referem-se à equidade de acesso a esse serviço inovador, à segurança, tanto clínica quanto dos dados, e aos cuidados com a implementação da teleconsulta, o que está mais alinhado com os princípios de sistemas universais de saúde vigentes nesses países.
No contexto brasileiro, após 50 anos de proibições à utilização de tecnologias para mediar a relação médico-paciente, teve início certa flexibilização até que a Resolução CFM nº 2.227/2018 passou a autorizar a teleassistência médica em território nacional, incluindo premissas, recomendações e condições para sua realização9. A revogação dessa resolução ocorreu em seguida, em razão do intenso debate e das preocupações levantadas, especialmente pelos médicos e pelas associações de classe. Acredita-se que literatura internacional sobre a teleconsulta médica pode auxiliar nesse debate, e a discussão que segue evidencia as questões polêmicas da resolução do CFM em relação ao encontrado na revisão.
Meios de comunicação
A resolução não cita quais meios de comunicação podem ser utilizados para a teleconsulta médica. Apenas expõe que “a teleassistência médica, em tempo real on-line (síncrona) ou off-line (assíncrona), por multimeios em tecnologia, é permitida dentro do território nacional”9.
No Reino Unido, na tentativa de garantir o acesso aos cuidados primários em saúde, a maioria das unidades de saúde pública adota como procedimento padrão uma ligação telefônica realizada por um médico ao paciente que solicita uma consulta38,43- >,44. Esse mecanismo de triagem é resolutivo em 50% das solicitações de consultas na Inglaterra44 e 59% na Dinamarca>,43. Entretanto, não há evidências de que essa abordagem reduziria custos13,44 ou o uso da atenção secundária44. Ambas as experiências de resolutividade ocorrem em sistemas universais, mas esse mecanismo não reduz a necessidade de médicos, inclusive as pesquisas apontam aumento na carga de trabalho44, o que pode ser justificado pelo atendimento a uma demanda reprimida. Entretanto, essa triagem tem o potencial de qualificar o encaminhamento, seja para a consulta presencial imprescindível ou para outros níveis de atenção, quando for o caso.
Na Dinamarca, a quantidade de consultas telefônicas diminuiu 20% e as consultas por e-mail cresceram cinco vezes entre 2007 e 2013. Ainda assim, as chamadas telefônicas são quatro vezes mais representativas na comunicação de pacientes com médicos da atenção primária19 - apesar da dificuldade em explicar o problema sem o contato visual44 e das alegações de que as consultas por telefone são mais apropriadas para problemas simples, acompanhamento de casos e pacientes nativos, dadas as dificuldades referentes à língua que pacientes estrangeiros podem apresentar15. Outro dado importante é que uma em cada cinco chamadas telefônicas resulta em prescrição médica>,43-44.
Quanto ao uso do e-mail, de 20% a 25% dos médicos nos Estados Unidos e na Europa afirmam utilizá-lo para comunicar-se com seus pacientes16. Ambos, pacientes e médicos, têm dúvidas quanto às situações em que esse meio pode ser adequado, eficiente e com garantia da segurança dos dados16. Outra preocupação apontada refere-se à carga de trabalho adicional15,16,20 e ao pagamento dessas comunicações eletrônicas20. Atualmente, os programas de saúde pública norte-americanos (Medcare e Medcaid) não reembolsam a comunicação por e-mail, ao contrário de alguns planos privados que estão considerando diferentes formas de incentivo, com modelos de reembolso mensal ou pagamento por paciente. Contudo, alguns gestores afirmam que estarão pagando por algo que já é feito espontaneamente pelos médicos20.
Estudos conduzidos no Reino Unido demonstraram que o sistema de consulta eletrônica na atenção primária não supre de forma eficaz a necessidade de consultas médicas dos pacientes, não justificando seu financiamento12,24. Apesar de a sua estruturação possibilitar a obtenção de informações necessárias para a conduta clínica, tida como principal vantagem em relação ao e-mail12, a submissão inicial pode resultar em marcação de consulta presencial ou substituição dela, ou ainda na resolução pelo próprio corpo administrativo. O percentual de necessidade de agendamento de consulta presencial é elevado pela falta de interação em tempo real12, sendo 38,1% na Inglaterra24 e aproximadamente 27% na Escócia22. Esse meio tem sido considerado uma forma de contornar o sistema de marcação de consultas pelo telefone12.
Além disso, a experiência internacional aponta que a característica assíncrona, como do e-mail ou do sistema de consulta eletrônica, não se adéqua às condições agudas16. Alega-se que o uso de dispositivos de vídeo, que permite a interação síncrona, pode melhorar o acesso aos cuidados de populações que vivem em áreas remotas, bem como atender à crescente demanda de pacientes com capacidade motora limitada21, além de adequar-se melhor às restrições de tempo atuais41, apesar da falta de evidências que sustentem essas alegações42.
Indicações da teleconsulta
A exposição de motivos da Resolução CFM nº 2.227/2018 menciona que a telemedicina é uma evolução natural dos cuidados de saúde e torna-se indiscutível sua capacidade de melhorar a qualidade, a equidade e a acessibilidade9. Todavia, a resolução não deixa claro em que situações a teleconsulta é adequada, citando apenas o seguinte: “não se deve esperar que se torne um remédio para todos os problemas de assistência à saúde”9.
No que se refere à equidade e acessibilidade, a literatura afirma que a teleconsulta não é adequada para todos os pacientes ou para todas as situações, o que pode diminuir o acesso dos mais vulneráveis que têm dificuldades para utilizar a tecnologia15,21,29,32, como idosos15,41 ou crianças45.
A pesquisa sobre o tema ainda é deficiente na representação de estratos particulares da população, como de pacientes com comorbidades, comprometimento cognitivo, deficiências ou problemas sociais42. Sabe-se que pacientes e médicos jovens estão mais propensos a utilizar a teleconsulta por vídeo41. Já o sistema de consulta eletrônica pode ser menos apropriado para pessoas com dificuldades de aprendizagem, demência, necessidades complexas e determinadas condições de saúde, como dependência química, doenças terminais, mulheres fragilizadas ou idosos40. O uso do e-mail está diretamente relacionado ao grau de escolaridade dos pacientes19, e o telefone é mais apropriado para pacientes nativos15.
Encontraram-se diversos estudos que abordam o manejo de doenças crônicas e situações agudas específicas. Quanto às situações nas quais a teleconsulta médica pode ser indicada, esta revisão identificou 11 estudos que abordavam agravos específicos, dos quais sete utilizaram a teleconsulta por vídeo e os outros três empregavam o sistema de consulta eletrônica ou uma combinação de vídeo e telefone ou ainda vídeo, telefone e e-mail.
Os estudos que compararam a teleconsulta médica por vídeo com consultas presenciais identificaram equivalência nos resultados no controle glicêmico de pessoas com diabetes39, assim como nas exacerbações, no controle da doença e na qualidade de vida de pacientes com asma34 e no tratamento da obesidade infantil37. Também foram identificadas altas taxas de satisfação dos pacientes atendidos em reumatologia47 e melhor experiência dos cuidados e resultados de saúde no atendimento em nefrologia35.
A teleconsulta por vídeo também se apresenta como uma modalidade segura e viável para o cuidado ambulatorial de pacientes com queimaduras30 e na avaliação e no tratamento de transtornos mentais comuns. Entretanto, nesse último caso, os autores alertaram para o cuidado na generalização dos resultados23. Outros estudos também apontam a necessidade de pesquisas futuras30,34,47 com potencial promissor37.
A teleconsulta por vídeo em caráter aditivo aos cuidados paliativos, em comparação aos cuidados paliativos habituais, levou à maior carga de sintomas relatados por pacientes domiciliares com câncer avançado, apesar do alto grau de satisfação com o serviço. Uma possível explicação apontada é o modelo ser orientado para a oferta, independentemente da necessidade dos pacientes, fornecendo atenção excessiva aos sintomas e ao sofrimento31.
A incorporação de e-mail no autogerenciamento de doenças crônicas, como a doença inflamatória intestinal, tem o potencial de melhorar o atendimento e a segurança clínica, desde que haja clareza de suas limitações e das situações nas quais esse meio de comunicação é apropriado46. A teleconsulta, utilizando uma combinação do telefone, e-mail e vídeo no tratamento de doenças raras, permite contato com maior número de pacientes com as mesmas condições, superando as barreiras geográficas e possibilitando ampliar o conhecimento e escopo de ação dos médicos13. Por fim, muitos transtornos mentais não previstos em um sistema de consulta eletrônica foram identificados sob a denominação de “outros”. Apesar da necessidade de desenvolvimento de ferramentas on-line para o diagnóstico e tratamento desses transtornos, os pacientes devem estar cientes dos riscos que esse sistema apresenta, e questiona-se se as decisões tomadas com base em algoritmos seriam apropriadas, dada a natureza dessas condições e a importância terapêutica da relação com o médico14.
Além dos estudos apresentados, Greenhalgh, Shaw, Wherton, Vijayaraghavan, Morris, Bhattacharya et al.29 citam alguns ensaios clínicos randomizados que demonstram aceitabilidade, segurança e eficácia da teleconsulta, com potencial de redução de custos individuais quando esse fator é avaliado, desde que adequada aos pacientes nas seguintes condições: diabetes, doença crônica renal, doença obstrutiva pulmonar crônica, saúde mental, dor crônica, pós-operatório ortopédico, cirurgia plástica, câncer de próstata e suporte ao nascimento prematuro e a pacientes em casas de repouso.
Parece necessário que se prossiga identificando em quais situações e agravos ela é indicada, assim como o meio de comunicação apropriado para cada uma delas, considerando sua sincronicidade ou não.
Segurança dos dados
A análise da Resolução CFM nº 2.227/20189 juntamente com o Parecer CFM nº 14/2017, que permite o uso do WhatsApp e de plataformas similares para comunicação entre médicos e pacientes7, dá margem ao entendimento de que fica permitida a realização de teleconsulta médica por esse meio. É importante que seja feita uma ressalva quanto à segurança dos dados, expressa no artigo 3º da resolução, em relação à necessidade de infraestrutura para assegurar o registro digital apropriado, seguro e unificado nos serviços de telemedicina, atendendo aos requisitos do Nível de Garantia de Segurança 2 (NGS2) e do padrão ICP-Brasil9.
Com relação aos achados na literatura, dois estudos norte-americanos citam que, para a ocorrência de uma teleconsulta, ambos, paciente e médico, devem ter acesso a um sistema HIPAA-compliant, ou seja, certificado de acordo com a Health Insurance Portability and Accountability Act (HIPAA)30,48. Aprovada em 1996, a HIPPA - Lei de Portabilidade e Responsabilidade dos Seguros de Saúde - estabelece um conjunto de regras para proteção das informações em saúde. Essa certificação é semelhante ao processo de certificação realizado pela Sociedade Brasileira de Informática Médica para os sistemas de registro eletrônico de saúde, só que, no caso norte-americano, abrange sistemas de comunicação entre médico e paciente por vídeo ou mensagens de texto. Outro estudo britânico aponta que a privacidade do paciente e a confidencialidade são pontos importantes não comumente abordados17.
Apesar de tratar-se de um aplicativo protegido por criptografia de ponta a ponta, o que alguns estudos encontrados na revisão de Flodgren, Rachas, Farmer, Inzitari e Shepperd27 consideram garantia de confidencialidade, as imagens, os áudios e os documentos enviados via WhatsApp ficam salvos no dispositivo móvel, que pode ser facilmente roubado ou interceptado. Dada a inexistência de regulamentação específica, cabe ao médico decidir em que situações esse meio é adequado para comunicar-se com o paciente, além de, conforme estabelecido na resolução, ser ele o responsável pela guarda das informações. Essa responsabilidade médica não é relatada na literatura analisada, mas sabe-se que os desafios técnicos podem prejudicar o trabalho dos médicos29,33, que devem concentrar-se no atendimento ao paciente36.
No que se refere ao Sistema de Registro Eletrônico unificado do paciente, cabe refletir sobre de que forma será possível a interoperabilidade de informações no sistema privado, que atua de forma fragmentada, ou entre os sistemas público e privado, que possuem lógicas diferentes. Destaca-se também a exigência de assinatura digital no caso de prescrição médica feita a distância, prática não difundida entre os médicos brasileiros, apesar de já regulamentada pelo Conselho Federal de Farmácia desde 201153.
Relação médico-paciente
Uma pesquisa foi realizada no Reino Unido utilizando o Roter Interaction Analysis System (RIAS), uma metodologia que permite analisar conversas durante consultas médicas, considerando três categorias: fala concentrada na tarefa (por exemplo, aplicação do conhecimento médico para diagnóstico, tratamento e aconselhamento), fala e comportamento socioemocional (por exemplo, cumprimentos, demonstração de preocupação etc.) e fala relacionada aos processos (por exemplo, convidar o paciente para sentar). No caso dessa análise das teleconsultas por vídeo, foi adicionada uma quarta categoria referente à tecnologia utilizada. Essa pesquisa comparou a fala e o comportamento dos médicos e pacientes entre teleconsultas e consultas presenciais, para as mesmas condições clínicas e quando adequadas aos pacientes, e identificou que nos dois casos esses fatores são muito semelhantes, com exceção das falas relativas aos ajustes ou problemas tecnológicos, que ocorreram apenas nas teleconsultas. Além disso, as teleconsultas foram ligeiramente mais curtas, com maior chance de fala dos pacientes. Tanto médico quanto paciente, por vezes, precisavam tornar explícitas coisas que normalmente estavam implícitas em um encontro presencial, pelo fato de não dividirem o mesmo ambiente físico. Foi destacada a importância de haver uma relação prévia de confiança entre médico e paciente29.
Essa última afirmação corrobora a premissa obrigatória de uma relação presencial prévia entre médico e paciente apresentada na Resolução CFM nº 2.227/20189. Há falta de evidências que justifiquem a adoção da teleconsulta para pacientes novos. Entretanto, as pesquisas demonstram que os pacientes têm vontade de conectar virtualmente com o seu médico da atenção primária51, e os efeitos benéficos da teleconsulta parecem estar relacionados à sua utilização com um médico já conhecido29,41. Isso reforça a necessidade de continuidade do cuidado, que também é importante para os pacientes15, além da necessidade de explorar caminhos flexíveis para atender às necessidades das pessoas e melhorar o acesso.
Contudo, restam dúvidas quanto à exclusão dessa premissa para cobertura assistencial em áreas geograficamente remotas, conforme colocado na resolução. Não fica clara a definição dessas áreas, como garantir suporte tecnológico para a realização de teleconsultas nesses locais ou de que forma será realizado o exame físico do paciente. Nos Estados Unidos, a exigência de uma consulta presencial anterior à teleconsulta visa garantir a acurácia do diagnóstico. Para que haja exceção à regra, o paciente deve ser examinado pelo médico que fez o encaminhamento ao especialista ou em uma clínica ou farmácia equipada para diagnósticos. Se o paciente já conhece o médico, toda a interação estará menos sujeita aos erros que o elemento virtual pode trazer48.
Nessa perspectiva, a incapacidade de realização do exame físico apresenta-se como principal desvantagem da teleconsulta por vídeo26,28. No entanto, um estudo conduzido na Austrália indicou que essa não deve ser uma barreira, já que a clínica geral, a cardiologia e a neurologia estão entre as cinco especialidades que mais utilizam a teleconsulta por vídeo e são as que mais dependem do exame físico25.
Outro estudo conduzido no Japão comparou o diagnóstico presencial ao realizado por vídeo na primeira visita a um hospital e concluiu que o diagnóstico por vídeo poderia fornecer o mesmo nível de precisão para pacientes adultos, desde que existam técnicos treinados para auxiliar no exame físico e equipamentos eletrônicos desenvolvidos, como estetoscópios e câmeras de alta definição, para exame de cavidades e órgãos45. A resolução não relata a necessidade da presença de outros profissionais para auxílio ao exame físico ou diagnóstico no caso de atendimento em áreas remotas. Apenas expõe que, se for esse o caso, os profissionais deverão receber treinamento adequado sob responsabilidade do médico ou diretor técnico da empresa intermediadora9.
A aceitabilidade de teleconsultas por vídeo por parte de pacientes e profissionais de saúde não é clara por causa dos dados limitados relatados para essa análise27. No entanto, há um conjunto de requisitos organizacionais, profissionais e do contexto a serem atendidos quando se consideram alternativas para consultas presenciais17. Para que a teleconsulta seja bem-sucedida, deve haver integração de prestadores, organizações e profissionais de saúde, em uma nova maneira de oferecer serviços de saúde, o que dependerá da adequação clínica e da preferência do paciente33. Para tanto, deve-se realizar um planejamento capaz de maximizar seu potencial de sucesso e com forte possibilidade de redesenho do serviço33,36e dos modelos de cuidado. De fato, a eficácia da teleconsulta depende do público-alvo que se pretende atingir, da função da intervenção, do prestador de serviços de saúde e do sistema envolvido no fornecimento da intervenção27.
CONSIDERAÇÕES FINAIS
Diferentes meios de comunicação e tecnologias de informação têm sido aplicados internacionalmente para mediar a relação médico-paciente, incluindo telefone, e-mail, sistemas de consulta eletrônica, vídeo ou uma combinação destes. Podem ser utilizados de maneira aditiva, alternativa ou parcialmente substitutiva ao tratamento presencial, para diagnóstico, aconselhamento, prescrição, tratamento e monitoramento condições agudas ou crônicas.
No entanto, a implementação segura e eficaz da teleconsulta depende de muitos fatores, apesar das alegações de seus benefícios e dos questionamentos resultantes da publicação da Resolução CFM nº 2.227/2018, autorizando-a em território nacional. Nesse contexto, ao que parece, o sistema público apresenta alguns facilitadores para implantação da teleconsulta: está mais próximo da implementação de um prontuário eletrônico nacional, operando com grande cobertura da atenção básica como coordenadora do cuidado e com sistemas de telemedicina e telessaúde já desenvolvidos e em funcionamento em ambientes seguros.
Apesar de a maioria dos estudos citados nesse artigo ter sido publicada no Reino Unido - que possui um sistema de saúde público de integração entre usuários e serviços, com procedimentos de segurança e restrição de acesso para profissionais e unidades cadastradas -, não é possível transpor as experiências desse cenário para a nossa realidade. Existem diferenças quanto à integração eletrônica dos serviços oferecidos, à distribuição geográfica de médicos, às dimensões de abrangência territorial, às formas de financiamento do sistema, às necessidades da população atendida, ao desenvolvimento tecnológico local, entre outros.
Embora haja evidências dos benefícios e das limitações da teleconsulta, parece que os desafios políticos e coorporativos são os que têm maior poder de impedir sua pesquisa e desenvolvimento. Além disso, a organização do sistema de saúde só terá mudanças significativas em resposta à crescente demanda da população por esse serviço, o que já é uma realidade. Por esse motivo, é importante pesquisar formatos, aplicações e circunstâncias seguros e eficazes em que a teleconsulta pode ser benéfica para o atendimento de pacientes, considerando não apenas os impactos da tecnologia na relação médico-paciente, mas também as mudanças decorrentes nos processos de trabalho e no âmbito da gestão.
REFERÊNCIAS
1. Corrêa K, Arreguy E, Santos NB. Telemedicina: novos caminhos para os serviços de saúde. In: VII Esocite - Jornadas Latino-Americanas de Estudos Sociais das Ciências e das Teconologias; 2008; Rio de Janeiro, Brasil [access in 29 set. 2018]. Available from: Available from: http://www.necso.ufrj.br/esocite2008/textos.html . [ Links ]
2. Garcia Cuyas F, Vazquez N, San Pedro M, Hospedales M. State of the art of the telemedicine. Where are we and what is pending to be done? Med Clin 2018;150(4):150-4. [ Links ]
3. Nilson LG, Maeyama MA, Dolny LL, Boing AF, Calvo MCM. Telessaúde: da implantação ao entendimento como tecnologia social. Rev Bras Tecnol Soc 2018;5:33-47. [ Links ]
4. Schmitz CAA, Gonçalves MR, Umpierre RN, Siqueirab ACS, D’Ávilab OP, Bastos CGM et al. Teleconsulta: nova fronteira da interação entre médicos e pacientes. Rev Bras Med Fam Comunidade 2017;12(39):1-7. [ Links ]
5. Conselho Federal de Medicina. Código de Ética Médica. Diário Oficial da União 11 jan. 1965;1 (2): 96-9 [access in 29 set. 2018]. Available from: Available from: https://portal.cfm.org.br/images/stories/documentos/EticaMedica/codigoeticamedica1965.pdf . [ Links ]
6. Conselho Federal de Medicina. Resolução CFM nº 1.931, de 24 de setembro de 2009. Aprova o Código de Ética Médica. 6ª versão. Diário Oficial da União 2010 [access in 29 set. 2018]. Available from: Available from: https://portal.cfm.org.br/index.php?option=com_content&view=category&id=9&Itemid=122 . [ Links ]
7. Conselho Federal de Medicina. Parecer CFM nº 14, de 27 de abril de 2017. Uso do WhatsApp em ambiente hospitalar. Relator: Emmanuel Fortes S. Cavalcanti. Brasília, 2017 [access in 29 set. 2018]. Available from: Available from: https://sistemas.cfm.org.br/normas/visualizar/pareceres/BR/2017/14 . [ Links ]
8. Conselho Federal de Medicina. Resolução CFM nº 2.217, de 27 de setembro de 2018. Aprova o Código de Ética Médica. Diário Oficial da União 2018; 211(Seção 1):179. [ Links ]
9. Conselho Federal de Medicina. Resolução CFM nº 2.227, de 13 de dezembro de 2018. Define e disciplina a telemedicina como forma de prestação de serviços médicos mediados por tecnologias. Brasília: CFM; 2018. [ Links ]
10. Mendes KDS, Silveira RCCP, Galvão CM. Revisão integrativa: método de pesquisa para a incorporação de evidências na saúde e na enfermagem. Texto Contexto Enferm 2008;17:758-64. [ Links ]
11. Ursi ES, Gavão CM. Prevenção de lesões de pele no perioperatório: revisão integrativa da literatura. Rev Lat Am Enfermagem 2006;14:124-31. [ Links ]
12. Banks J, Farr M, Salisbury C, Bernard E, Northstone K, Edwards H et al. Use of an electronic consultation system in primary care: a qualitative interview study. Br J Gen Pract 2018;68(666):e1-8. [ Links ]
13. Agnihotri SP, Koralnik IJ. Training for a neurology career in a rare disease: the role of cyberconsults. Ann Neurol 2015;77(5):738-40. [ Links ]
14. Albert SM, Agimi Y, Martich GD. Interest in mental health care among patients making eVisits. Am J Manag Care 2015;21(12):1-6. [ Links ]
15. Atherton H, Brant H, Ziebland S, Bikker A, Campbell J, Gibson A et al. Alternatives to the face-to-face consultation in general practice: focused ethnographic case study. Br J Gen Pract 2018;68(669):e293-300. [ Links ]
16. Atherton H, Pappas Y, Heneghan C, Murray E. Experiences of using email for general practice consultations: a qualitative study. Br J Gen Pract 2013;63(616):e760-7. [ Links ]
17. Atherton H, Ziebland S. What do we need to consider when planning, implementing and researching the use of alternatives to face-to-face consultations in primary healthcare? Digit Health 2016;2:1-13. [ Links ]
18. Ballesteros SLF, Granja NG, Carrasco MH, Benito AH, Álvarez IG, Ramnón EG et al. La consulta no presencial como herramienta de mejora de la consulta a demanda en atención primaria. Semergen 2018;44(7):458-62. [ Links ]
19. Bertelsen P, Stub Petersen L. Danish Citizens and General Practitioners’ Use of ICT for their Mutual Communication. Medinfo 2015;216:376-79. [ Links ]
20. Bishop TF, Press MJ, Mendelsohn JL, Casalino LP. Electronic communication improves access, but barriers to its widespread adoption remain. Health Aff 2013;32(8):1361-67. [ Links ]
21. Brant H, Atherton H, Ziebland S, McKinstry B, Campbell JL, Salisbury C. Using alternatives to face-to-face consultations: a survey of prevalence and attitudes in general practice. Br J Gen Pract 2016;66(648):e460-6. [ Links ]
22. Cowie J, Calveley E, Bowers G, Bowers J. Evaluation of a digital consultation and self-care advice tool in primary care: a multi-methods study. Int J Environ Res Public Health 2018;15(5):e896. [ Links ]
23. Drago A, Winding TN, Antypa N. Videoconferencing in psychiatry, a meta-analysis of assessment and treatment. Eur Psychiatry 2016;36:29-37. [ Links ]
24. Edwards HB, Marques E, Hollingworth W, Horwood J, Farr M, Bernandr E et al. Use of a primary care online consultation system, by whom, when and why: evaluation of a pilot observational study in 36 general practices in South West England. BMJ Open 2017;7(11):e016901. [ Links ]
25. Fatehi F, Armfield NR, Dimitrijevic M, Gray LC. Clinical applications of videoconferencing: a scoping review of the literature for the period 2002-2012. J Telemed Telecare 2014;20(7):377-83. [ Links ]
26. Ferreira D. Teleconsultas: ir ao hospital sem sair de casa - implicações na relação médico-doente. Medicina Interna 2018;25(1):10-4. [ Links ]
27. Flodgren G, Rachas A, Farmer AJ, Inzitari M, Shepperd S. Interactive telemedicine: effects on professional practice and health care outcomes. Cochrane Database Syst Rev 2015(9):Cd002098. [ Links ]
28. Frade S, Rodrigues H. Benefits, challenges and impact of teleconsultation - a literature review. Stud Health Technol Inform 2013;192:1157. [ Links ]
29. Greenhalgh T, Shaw S, Wherton J, Vijayaraghavan S, Morris J, Bhattacharya S et al. Real-world implementation of video outpatient consultations at macro, meso, and micro levels: mixed-method study. J Med Internet Res 2018;20(4):e150. [ Links ]
30. Hickey S, Gomez J, Meller B, Schneider JC, Cheney M, Nejad S et al. Interactive home telehealth and burns: a pilot study. Burns 2017;43(6):1318-21. [ Links ]
31. Hoek PD, Schers HJ, Bronkhorst EM, Vissers KCP, Hasselaar JGJ. The effect of weekly specialist palliative care teleconsultations in patients with advanced cancer: a randomized clinical trial. BMC Medicine 2017;15(1):119. [ Links ]
32. Iacobucci G. Stop rollout of online consultations until there is evidence of benefit to patients, say LMCs. BMJ 2017;359:j5247. [ Links ]
33. Jury SC, Kornberg AJ. Integrating telehealth in to “business as usual”: is it really possible? J Telemed Telecare 2016;22(8):499-503. [ Links ]
34. Kew KM, Cates CJ. Remote versus face-to-face check-ups for asthma. Cochrane Database Syst Rev 2016;18(4):Cd011715. [ Links ]
35. Ladino MA, Wiley J, Schulman IH, Sabucedo AJ, Garcia D, Cardona JM et al. tele-nephrology: a feasible way to improve access to care for patients with kidney disease who reside in underserved areas. Telemed J E Health 2016;22(8):650-4. [ Links ]
36. LeRouge CM, Garfield MJ, Hevner AR. Patient perspectives of telemedicine quality. Patient Prefer Adherence 2015;9:25-40. [ Links ]
37. Lipana LS, Bindal D, Nettiksimmons J, Shaikh U. Telemedicine and face-to-face care for pediatric obesity. Telemed J E Health 2013;19(10):806-8. [ Links ]
38. Liston A. GP access - time for a radical solution? Br J Gen Pract 2013;63(614):483. [ Links ]
39. Liu W, Saxon DR, McNair B, Sanagorski R, Rasouli N. Endocrinology telehealth consultation improved glycemic control similar to face-to-face visits in veterans. J Diabetes Sci Technol 2016;10(5):1079-86. [ Links ]
40. McCartney M. General practice can’t just exclude sick people. BMJ 2017;359:j5190. [ Links ]
41. McGrail KM, Ahuja MA, Leaver CA. Virtual visits and patient-centered care: results of a patient survey and observational study. J Med Internet Res 2017;19(5):e177. [ Links ]
42. McLean S, Sheikh A, Cresswell K, Nurmatov U, Mukherjee M, Hemmi A et al. The impact of telehealthcare on the quality and safety of care: a systematic overview. PLoS One 2013;8(8):e71238. [ Links ]
43. Moth G, Huibers L, Christensen MB, Vedsted P. Drug prescription by telephone consultation in Danish out-of-hours primary care: a population-based study of frequency and associations with clinical severity and diagnosis. BMC Fam Pract 2014;15:142. [ Links ]
44. Newbould J, Abel G, Ball S, Corbert J, Elliott M, Exley J et al. Evaluation of telephone first approach to demand management in English general practice: observational study. BMJ 2017;358:j4197. [ Links ]
45. Ohta M, Ohira Y, Uehara T, Keira K, Noda K, Hirukawa M et al. How accurate are first visit diagnoses using synchronous video visits with physicians? Telemed J E Health 2017;23(2):119-29. [ Links ]
46. Plener I, Hayward A, Saibil F. E-mail communication in the management of gastroenterology patients: a review. Can J Gastroenterol Hepatol 2014;28(3):161-5. [ Links ]
47. Poulsen KA, Millen CM, Lakshman UI, Buttner PG, Roberts LJ. Satisfaction with rural rheumatology telemedicine service. Int J Rheum Dis 2015;18(3):304-14. [ Links ]
48. Rosenzweig R, Baum N. The virtual doctor visit. J Med Pract Manage 2013;29(3):195-8. [ Links ]
49. Sabesan S, Allen D, Loh PK, Caldwell P, Mozer R, Komesarof PA et al. Practical aspects of telehealth: are my patients suited to telehealth? Intern Med J 2013;43(5):581-4. [ Links ]
50. Torjesen I. The private, online GP will see you now. BMJ 2016;352:i823. [ Links ]
51. Welch BM, Harvey J, O’Connell NS, McElligott JT. Patient preferences for direct-to-consumer telemedicine services: a nationwide survey. BMC Health Serv Res 2017;17(784):1-7. [ Links ]
52. Young AJ. New technologies and general practice. Br J Gen Pract 2016;66:601-2. [ Links ]
53. Conselho Federal de Farmácia. Resolução CFF nº 555, de 30 de novembro de 2011. Regulamenta o registro, a guarda e o manuseio de informações resultantes da prática da assistência farmacêutica nos serviços de saúde. Diário Oficial da União 2011. [ Links ]
Recebido: 09 de Setembro de 2019; Aceito: 25 de Setembro de 2019










 texto em
texto em